胎膜早破合并绒毛膜羊膜炎1例诊疗分析
2020-02-25 10:23
阅读:18809
来源:爱爱医
作者:张素菊
责任编辑:点滴管
[导读]胎膜早破常是先兆临产的表示,50%的孕妇在PROM后12小时内自行临产,20%在12~24小时内临产,25%在24~72小时内临产,5%在72小时内仍不能临产。
胎膜早破(PROM),是指胎膜在临产前发生自发性破裂,依据发生的孕周分为足月胎膜早破和未足月胎膜早破。足月单胎胎膜早破发生率为8%;单胎妊娠胎膜早破发生率为2%~4%,双胎妊娠膜早破发生率为7%~20
%,未足月胎膜早破是早产的主要原因之一。
病例分享:
患者因孕足月,**流水样液2天伴腰胀8小时余于2月4日9:20入院。
病史及诊疗经过:
平素月经规则,末次月经2019-05-09。停经1月余尿HCG检测阳性明确早孕,孕6周开始有恶心呕吐乏力等早孕反应,反应程度较轻。孕早期无感冒患病及服药经过;孕早期即建卡进行规范检查,全程检查未发现有高血压、糖尿病等并发症,其他血液检查及地贫筛查,产前筛查、血糖筛查等均无异常,胎儿系统排畸检查未发现异常。孕期无水肿,胎儿生长发育状态未见异常,近期胎动良好。
2天前自诉无诱因下出现少量**流液,水样,淡黄色,无异味,当时未予处理,无尿失禁表现。2月4日凌晨1时左右出现腰胀,少量**流血,色暗红,无阵发性宫缩腹痛感,自觉临产而到我院就诊后拟“孕1产0孕38+2周头位临产”收住院。
既往无高血压病、糖尿病及心脏病及血液病史。否认有“肝炎”、“结核病”等传染病史,无重大外伤史,无输血史。否认药物过敏史。预防接种史不详。个人史无特殊。月经初潮13岁,月经周期28-30天,经期5-6天,已婚,孕0产0,爱人体健。家族无遗传病史。
患者入院时查体无发热,呼吸、脉搏、心律等均在正常范围内。有规律宫缩,宫颈管消失,宫口开大1cm,枕右前位,可见宫口有浅绿色羊水流出,胎膜已破,骨盆检测各径线正常。胎心律正常,胎心监护胎儿反应良好。
入院诊断:胎膜早破,孕38周+5天,第一产程潜伏期,枕右前位。
入院当天辅助检查血常规:WBC19.98*109/L,NEUT%88.2%,NEUT17.6*109/L,HGB126g/L,hsCRP>5mg/L。其他肝肾功能,凝血功能,传染病八项,电解质,血脂等正常。B超未胎儿双顶径9.0cm,头围32.1cm,胎心133次/分,腹围33.cm,肱骨6.5cm,股骨7.5cm,羊水指数10.6cm,透声欠佳。胎盘正常,厚3.5cm,成熟度II级。CDFI:脐动脉S/D=2.83。提示宫内妊娠,胎儿存活,单胎,晚孕,头位。心电图正常。
入院后因胎膜早破时间长,且外周血白细胞较高,考虑存在感染予以抗菌素抗感染治疗。于2月4日19:00宫口开全,会阴侧切助产于20:25分**分娩一活婴,出生情况良好。胎盘胎盘眼观无异常,羊水III度粪染。
产后给予头孢呋辛钠+奥硝唑治疗感染。2月6日血常规复查:WBC16.75*109/L,NEUT%73.9%,NEUT12.37*109/L,hsCRP>5mg/L(参考值0-3),CRP35.6mg/L(参考值0-10)。产后胎盘病理检查示:成熟胎盘伴轻度绒毛膜羊膜炎。
产后住院观察期间会阴切口愈合好,无发热,子宫恢复良好。于2月7日出院。
出院诊断:24小时后进入产程的胎膜早破、妊娠合并绒毛膜羊膜炎、孕38周+5天孕1产1头位顺产、单胎活产。
诊疗分析:
1、诊断方面:
本例患者为孕足月的孕妇,入院前2天即有**持续流淡黄色水样液,无明显宫缩腹痛。入院后经阴窥检查可见宫口有浅绿色羊水流出,症状体征均符合胎膜早破的诊断条件,确诊为胎膜早破。
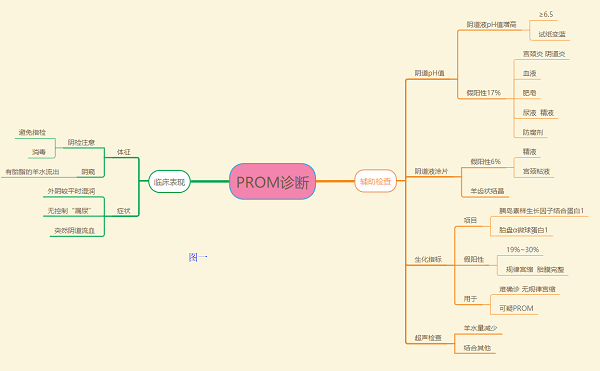
在胎膜早破的诊断方面,一般根据孕妇主诉在无有效宫缩或者无宫缩的情况下突然出现与排尿无关的**流液表现,以及入院后阴窥检查看见混有胎脂的羊水自宫颈口流出即可做出诊断。部分情况下需要结合**液的pH值检测、**液的涂片、生化指标以及B超检查观察羊水量等辅助检查来进行诊断。(图一)
孕妇上午入院后确诊胎膜早破,结合主诉情况,考虑胎膜早破超过24小时,血常规白细胞计数高,且超敏C反应蛋白增高,考虑存在感染,即给予抗菌素头孢呋辛钠进行感染治疗。因入院后即出现规律宫缩且宫颈管消失,宫口扩张,且检查未发现**分娩绝对禁忌症,孕妇及家属亦在知情后选择**分娩,故予**试产,于入院当晚8点多会阴侧切下顺产一活婴,新生儿出生时反应良好,无异常表现。产时见羊水III度混浊,胎盘胎膜眼观未见明显异常。产后予头孢呋辛钠+奥硝唑进行治疗。产后恢复好,住院期间无发热。胎盘胎膜病理检查证实有羊膜炎。
本例患者为孕足月的胎膜早破,对于孕足月的胎膜早破的处理,要根具有无胎位、胎盘,胎儿及母体合并症等情况,根据破膜的时间,入院时是否进入产程等决定分娩方式。破膜时间越长,发生宫内感染的风险越大。国内有研究表示破膜后24小时后仍不临产会显著增加新生儿感染及剖宫产率。如果足月胎膜早破后未能尽早临产,指南建议在无明确剖宫产指征下,宜在破膜后的2~12小时内对于宫颈条件成熟者,积极采取缩宫素静脉滴注的引产方法,对于宫颈条件不成熟同时无促宫颈成熟及**分娩禁忌者,应用前列腺素制剂促进宫颈成熟,并注意使用抗菌素预防感染。如果有良好的规律宫缩引产至少12~18小时后,产程仍滞留在潜伏期阶段,需考虑引产失败而转行剖宫产分娩。缩短破膜至分娩的时间,可以降低发生产褥期感染的风险,并且不增加宫产率和其他不良妊娠结局的发生率。
3、胎膜早破的并发症:足月的胎膜早破的主要并发症是宫内感染,破膜时间越长,绒毛膜羊膜炎发生率就越大,本病例产后通过胎盘病理检查确诊为绒毛膜羊膜炎。孕妇入院后即予头孢菌素治疗,产后使用头孢菌素+替硝唑进行治疗,对感染治疗有效,入院前、住院期间并均无发热表现,预后很好。
破膜时间越长,发生绒毛膜羊膜炎的风险越大,**检查可造成**内细菌的上行感染,因此在产前应尽量减少不必要的**检查。需要严密监测孕妇的体温、脉搏、查血常规、监测胎心变化,评估胎儿反应、观察羊水性状、有无子宫压痛等,以早发现感染的发生,及时处理。
临床绒毛膜羊膜炎在孕妇体温升高(≥37.8℃),并同时伴有下述2个或者2个以上的症状或体征时即可以诊断:
*脉搏≥100次/min
*胎心律≥160次/min
*宫底有压痛
***分泌物异味
*外周血白细胞计数≥15×109/L或者核左移
以上临床表现或者指标仅存在单项的异常是不能进行临床诊断的。
对于以上单项指标的异常,需要进行相应的鉴别诊断:
白细胞计数增高:可见于糖皮质激素的应用。
孕妇脉搏增快或者胎心律增快:会受某些药物或者其他情况的影响,如β受体**以及宫缩痛的**,可以导致孕妇脉搏及胎心律增快。
发热:使用硬膜外阻滞的无痛分娩可以引起发热等。
本病例入院时及住院期间均无发热,入院时即出现规律宫缩,因此宫底压痛无法判断是宫缩所致还是感染所致,未提及**分泌物异味,仅有WBC19.98*109/L,NEUT%88.2%,NEUT17.6*109/L,HGB126g/L,hsCRP>5mg/L,未完全符合临床诊断羊膜炎标准,故入院当时未诊断此并发症,但仍考虑存在感染可能,并给予抗菌素治疗,以降低不良母儿结局发生率。如果胎膜早破后临床诊断绒毛膜羊膜炎者,应尽快终止妊娠,不能短时间内**分娩的,应选择剖宫产。
胎儿娩出后进行新生儿耳拭子和宫腔分泌物培养及胎盘胎膜送病理检查,本病例则是在胎盘胎膜的病理检查后得到确诊为绒毛膜羊膜炎。因未做新生儿耳拭子和宫腔分泌物培养,不能确定是否感染源为B族溶血性链球菌。
4、胎膜早破是导致发生B族溶血性链球菌上行性感染的高危因素,本病例为足月破膜,虽然在孕前未有提及做过此菌的筛查,入院后亦未进行培养检查,但是破膜时间≥18h,也需要进行抗菌素治疗。
病例分享:
患者因孕足月,**流水样液2天伴腰胀8小时余于2月4日9:20入院。
病史及诊疗经过:
平素月经规则,末次月经2019-05-09。停经1月余尿HCG检测阳性明确早孕,孕6周开始有恶心呕吐乏力等早孕反应,反应程度较轻。孕早期无感冒患病及服药经过;孕早期即建卡进行规范检查,全程检查未发现有高血压、糖尿病等并发症,其他血液检查及地贫筛查,产前筛查、血糖筛查等均无异常,胎儿系统排畸检查未发现异常。孕期无水肿,胎儿生长发育状态未见异常,近期胎动良好。
2天前自诉无诱因下出现少量**流液,水样,淡黄色,无异味,当时未予处理,无尿失禁表现。2月4日凌晨1时左右出现腰胀,少量**流血,色暗红,无阵发性宫缩腹痛感,自觉临产而到我院就诊后拟“孕1产0孕38+2周头位临产”收住院。
既往无高血压病、糖尿病及心脏病及血液病史。否认有“肝炎”、“结核病”等传染病史,无重大外伤史,无输血史。否认药物过敏史。预防接种史不详。个人史无特殊。月经初潮13岁,月经周期28-30天,经期5-6天,已婚,孕0产0,爱人体健。家族无遗传病史。
患者入院时查体无发热,呼吸、脉搏、心律等均在正常范围内。有规律宫缩,宫颈管消失,宫口开大1cm,枕右前位,可见宫口有浅绿色羊水流出,胎膜已破,骨盆检测各径线正常。胎心律正常,胎心监护胎儿反应良好。
入院诊断:胎膜早破,孕38周+5天,第一产程潜伏期,枕右前位。
入院当天辅助检查血常规:WBC19.98*109/L,NEUT%88.2%,NEUT17.6*109/L,HGB126g/L,hsCRP>5mg/L。其他肝肾功能,凝血功能,传染病八项,电解质,血脂等正常。B超未胎儿双顶径9.0cm,头围32.1cm,胎心133次/分,腹围33.cm,肱骨6.5cm,股骨7.5cm,羊水指数10.6cm,透声欠佳。胎盘正常,厚3.5cm,成熟度II级。CDFI:脐动脉S/D=2.83。提示宫内妊娠,胎儿存活,单胎,晚孕,头位。心电图正常。
入院后因胎膜早破时间长,且外周血白细胞较高,考虑存在感染予以抗菌素抗感染治疗。于2月4日19:00宫口开全,会阴侧切助产于20:25分**分娩一活婴,出生情况良好。胎盘胎盘眼观无异常,羊水III度粪染。
产后给予头孢呋辛钠+奥硝唑治疗感染。2月6日血常规复查:WBC16.75*109/L,NEUT%73.9%,NEUT12.37*109/L,hsCRP>5mg/L(参考值0-3),CRP35.6mg/L(参考值0-10)。产后胎盘病理检查示:成熟胎盘伴轻度绒毛膜羊膜炎。
产后住院观察期间会阴切口愈合好,无发热,子宫恢复良好。于2月7日出院。
出院诊断:24小时后进入产程的胎膜早破、妊娠合并绒毛膜羊膜炎、孕38周+5天孕1产1头位顺产、单胎活产。
诊疗分析:
1、诊断方面:
本例患者为孕足月的孕妇,入院前2天即有**持续流淡黄色水样液,无明显宫缩腹痛。入院后经阴窥检查可见宫口有浅绿色羊水流出,症状体征均符合胎膜早破的诊断条件,确诊为胎膜早破。
在胎膜早破的诊断方面,一般根据孕妇主诉在无有效宫缩或者无宫缩的情况下突然出现与排尿无关的**流液表现,以及入院后阴窥检查看见混有胎脂的羊水自宫颈口流出即可做出诊断。部分情况下需要结合**液的pH值检测、**液的涂片、生化指标以及B超检查观察羊水量等辅助检查来进行诊断。(图一)
孕妇上午入院后确诊胎膜早破,结合主诉情况,考虑胎膜早破超过24小时,血常规白细胞计数高,且超敏C反应蛋白增高,考虑存在感染,即给予抗菌素头孢呋辛钠进行感染治疗。因入院后即出现规律宫缩且宫颈管消失,宫口扩张,且检查未发现**分娩绝对禁忌症,孕妇及家属亦在知情后选择**分娩,故予**试产,于入院当晚8点多会阴侧切下顺产一活婴,新生儿出生时反应良好,无异常表现。产时见羊水III度混浊,胎盘胎膜眼观未见明显异常。产后予头孢呋辛钠+奥硝唑进行治疗。产后恢复好,住院期间无发热。胎盘胎膜病理检查证实有羊膜炎。
本例患者为孕足月的胎膜早破,对于孕足月的胎膜早破的处理,要根具有无胎位、胎盘,胎儿及母体合并症等情况,根据破膜的时间,入院时是否进入产程等决定分娩方式。破膜时间越长,发生宫内感染的风险越大。国内有研究表示破膜后24小时后仍不临产会显著增加新生儿感染及剖宫产率。如果足月胎膜早破后未能尽早临产,指南建议在无明确剖宫产指征下,宜在破膜后的2~12小时内对于宫颈条件成熟者,积极采取缩宫素静脉滴注的引产方法,对于宫颈条件不成熟同时无促宫颈成熟及**分娩禁忌者,应用前列腺素制剂促进宫颈成熟,并注意使用抗菌素预防感染。如果有良好的规律宫缩引产至少12~18小时后,产程仍滞留在潜伏期阶段,需考虑引产失败而转行剖宫产分娩。缩短破膜至分娩的时间,可以降低发生产褥期感染的风险,并且不增加宫产率和其他不良妊娠结局的发生率。
3、胎膜早破的并发症:足月的胎膜早破的主要并发症是宫内感染,破膜时间越长,绒毛膜羊膜炎发生率就越大,本病例产后通过胎盘病理检查确诊为绒毛膜羊膜炎。孕妇入院后即予头孢菌素治疗,产后使用头孢菌素+替硝唑进行治疗,对感染治疗有效,入院前、住院期间并均无发热表现,预后很好。
破膜时间越长,发生绒毛膜羊膜炎的风险越大,**检查可造成**内细菌的上行感染,因此在产前应尽量减少不必要的**检查。需要严密监测孕妇的体温、脉搏、查血常规、监测胎心变化,评估胎儿反应、观察羊水性状、有无子宫压痛等,以早发现感染的发生,及时处理。
临床绒毛膜羊膜炎在孕妇体温升高(≥37.8℃),并同时伴有下述2个或者2个以上的症状或体征时即可以诊断:
*脉搏≥100次/min
*胎心律≥160次/min
*宫底有压痛
***分泌物异味
*外周血白细胞计数≥15×109/L或者核左移
以上临床表现或者指标仅存在单项的异常是不能进行临床诊断的。
对于以上单项指标的异常,需要进行相应的鉴别诊断:
白细胞计数增高:可见于糖皮质激素的应用。
孕妇脉搏增快或者胎心律增快:会受某些药物或者其他情况的影响,如β受体**以及宫缩痛的**,可以导致孕妇脉搏及胎心律增快。
发热:使用硬膜外阻滞的无痛分娩可以引起发热等。
本病例入院时及住院期间均无发热,入院时即出现规律宫缩,因此宫底压痛无法判断是宫缩所致还是感染所致,未提及**分泌物异味,仅有WBC19.98*109/L,NEUT%88.2%,NEUT17.6*109/L,HGB126g/L,hsCRP>5mg/L,未完全符合临床诊断羊膜炎标准,故入院当时未诊断此并发症,但仍考虑存在感染可能,并给予抗菌素治疗,以降低不良母儿结局发生率。如果胎膜早破后临床诊断绒毛膜羊膜炎者,应尽快终止妊娠,不能短时间内**分娩的,应选择剖宫产。
胎儿娩出后进行新生儿耳拭子和宫腔分泌物培养及胎盘胎膜送病理检查,本病例则是在胎盘胎膜的病理检查后得到确诊为绒毛膜羊膜炎。因未做新生儿耳拭子和宫腔分泌物培养,不能确定是否感染源为B族溶血性链球菌。
4、胎膜早破是导致发生B族溶血性链球菌上行性感染的高危因素,本病例为足月破膜,虽然在孕前未有提及做过此菌的筛查,入院后亦未进行培养检查,但是破膜时间≥18h,也需要进行抗菌素治疗。
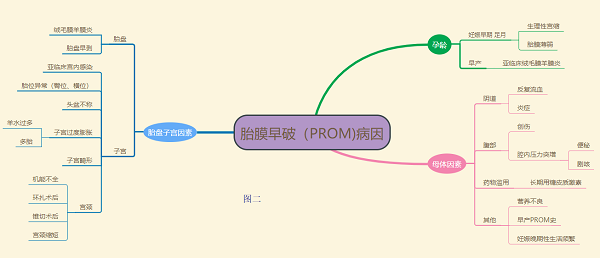
5、胎膜早破发生的原因:有母体因素及子宫及胎盘因素(见图二)
总结:
一般足月的情况下,胎膜早破常是先兆临产的表示,50%的孕妇在PROM后12小时内自行临产,20%在12~24小时内临产,25%在24~72小时内临产,5%在72小时内仍不能临产。
发生胎膜早破后要注意是否存在发生宫内感染的高危因素,有则尽早使用抗菌素进行预防感染或者感染治疗,并注意进行相关的辅助检查进行诊断。入院后根具有无胎儿异常、胎盘异常、胎位异常、母体并发症等结合破膜时间决定分娩方式,如无条件短时间内自然分娩者,则根据情况进行药物引产或者剖宫产术进行分娩。孕妇入院后注意观察生命征的变化,监测胎儿反映情况,以监测是否有可能发生羊膜炎,产后亦应使用适宜的抗菌素进行感染的预防以及治疗。对于新生儿,有绒毛膜羊膜炎的情况下,出生即为高危儿,需要注意新生儿的生命征变化,哺乳情况等,有条件的情况下可以送新生儿科观察诊治。
参考文献:胎膜早破及处理指南(2015年)
版权声明:
本站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。
本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,不希望被转载的媒体或个人可与我们
联系zlzs@120.net,我们将立即进行删除处理
本站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。
本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,不希望被转载的媒体或个人可与我们
联系zlzs@120.net,我们将立即进行删除处理

