导读零切迹椎间融合器治疗颈脊髓损伤,患者术后吞咽不适感明显减少,食管**少,患者满意度提高。同时内固定物固定牢靠,未见松动、移位,脊髓功能获不同程度改善。?
查体:颈围保护外观,颈椎生理曲度存在,颈椎屈、伸、旋转活动受限,颈部棘突及颈前区压痛;双侧耸肩正常,双侧三角肌肌力2级,双侧肱二头肌肌力:左侧3级,右侧3级;双侧肱三肌肌力:左侧1级,右侧1级。肘关节平面以下肌力为0级。双侧肱二头肌、肱三头肌腱反射消失,双侧桡骨膜反射消失,双侧霍夫曼征阴性。平**以下皮肤痛觉消失、浅触觉减退、位置觉存在;双下肢肌力0级。双侧腹壁反射消失,提睾反射、海绵体反射及**括约肌反射消失。双下肢膝腱反射活跃、双跟腱反射存在,巴氏征、戈登征、踝阵挛、髌阵挛等病理征均未引出。
具体过程可以这样理解:当颈椎遭受过伸过曲、挥鞭样或直接外力时,颈椎间盘向后突出,增生肥厚的黄初带发生皱褶,使颈脊髓所处空间进一步减小而受到损伤,特别是发生颈椎过伸性外力时,颈椎间盘向椎管内突出的趋势和程度更大。外力造成脊髓损伤后,营养脊髓的血管损伤,导致脊髓微血管循环障碍,出现血栓,而脊髓损伤后脊髓水肿进一步加重这种微循环障碍,使脊髓周围静脉回流受阻,脊髓内压力增高,**脊髓营养的血管进一步损伤,出现一系列恶性循环。
本病例中病人伤前存在颈椎间盘突出基础病,因为过伸损伤机制,导致急性椎间盘损伤,向后压迫脊髓,从CT片子可以看到C2-3椎体之间前缘已经融合,所以应力集中在C3/4 ,造成前纵韧带断裂。T2加权像为高信号,伤前所受暴力程度不等,这也印证了该观点。
影像学方面: 常规X线检查可发现该类病人存在颈椎曲度变直甚至反弓、颈椎管狭窄、OPLL、椎体或钩椎关节边缘骨赘、畸形等,过伸位、过屈位X线可显示是否存在颈椎失稳。该患者术前X线颈椎变直,增生退变明显。 CT检查可显示颈椎间盘突出、OPLL、黄韧带肥厚、骨赘形成、椎管容积欠缺等改变,CT影像三维重建可更加直观展现病变范围,有助于手术入路的设计。
MRI对本病的诊断价值最高,不仅能观察到颈髓压迫、椎管有效容积、椎间盘损伤、椎管内出血、韧带损伤断裂等,早期还可了解颈髓内病变,如水肿、 血肿、挫伤等。颈髓T2加权像上出现高信号要考虑颈髓损伤。 MRI T2加权像上脊髓信号的改变临床上常作为诊断脊髓损伤的主要依据。脊髓水肿、出血、炎症反应、脊髓坏死软化及胶质细胞增生等病理改变均可以通过脊髓信号变化加以反应。脊髓水肿而无小出血点时,T2加权像为高信号,若髓内有较大局灶性出血时,T2 加权像呈低信号改变。脊髓水肿时蛋白与水结合增多,故在T1加权像可呈正常强度信号或条状及灶性略低信号区,而T2加权像上则呈 高强度信号;一旦脊髓出现软化或囊性变后T1加权像上会呈高信号,而T2加权像上则呈低信号改变。 该患者脂肪抑制像可以明显看到脊髓信号改变,可以明确责任阶段。
治疗上保守和手术
保守治疗观点:倾向保守治疗者认为,本病损伤多为不完全性,静态稳定仍在,短时间内颈部制动,并配合脱水剂、大剂量激素冲击、神经节苷脂等可不同程度减少颈髓继发损伤,但易进入 “平台期”,后期效果不佳。而且目前指南上也没有明确推荐大剂量的激素冲击,神经节苷脂使用过程中也有其他风险。 保守治疗只是在脊髓损伤,早期通过脱水、激素等药物的应用,相对减轻了脊髓损伤的程度,而并未从根本上解除脊髓损伤的致病因素,因此,保守治疗无骨折脱位型颈脊髓损伤后期存在恢复过程中“ 平台期”甚至倒退现象。
手术治疗目前是主流,手术是解除脊髓压迫,降低脊髓损伤的程度,最大限度地为脊髓功能的恢复提供机会和环境。虽然手术策略不一,但疗效并无太大差异,可能是因为多数人选择手术入路和时机时遵循了一些共同原则。
文献表明:前路手术包括ACDF、ACCF等,可直接减压椎管前致压物,适合下列情况:①单阶段椎间盘突出、椎体不稳;②多阶段孤立OPLL;③致压物在椎间盘水平;④局灶、短阶段或混合型OPLL(≤2阶段); ⑤椎间盘游离在椎体后 后路手术包括单开门、**门、椎板切除侧块、螺钉内固定等,对椎管骚扰小,固定相对简单,适合黄韧带肥厚骨化、长阶段OPLL并颈椎K线阳性、发育性椎管狭窄、多阶段椎间盘突出等病人。后路手术可有多种作用:①直接解除椎管后方压迫;②间接减轻椎管前方压迫; ③前方受压颈髓向后移动,颈髓表面动静脉张力减少,颈髓内血供改善,阻断“缺血-损伤-缺血”恶性循环。前后路联合手术一般用于:①颈椎失稳合并 椎管狭窄;②颈椎反曲、 K线阴性、椎间盘突出较大的病人。结合前、后路优势,完成减压、重建稳定利于颈脊髓康复。
该病例入院常规予激素抗炎、甘露醇消肿脱水,枕颌带牵引,完善术前检查,入院后2天左右行手术治疗。我们采用颈前路手术,主要考虑压迫主要是椎间盘突出引起的,同时采用损伤较小的颈椎前路零切迹椎间融合器。 颈椎前路零切迹椎间融合器是一种具有支撑、固定及融合功能的新型材料,同时具备椎间融合器和前路固定钢板的优点。颈椎前路零切迹椎间融合手术具有切口小,只需要处理椎间隙处前纵韧带,减少邻近阶段韧带及椎间盘损伤继发退变的风险。零切迹椎间融合器具有良好组织相容性,生物性能稳定,可透X线检查,方便术后随访。零切迹融合器植入后被包容在椎间隙内,不超过椎体前缘,做到与食管无接触,对食管无**,减少了颈前路最常见并发症术后吞咽不适的发生。其安装较简单,上下各有两处固定锁定钉道,头端锁定钉在外,尾端锁定钉在内,可以实现上下多阶段融合固定,螺钉拧入时,可保证螺钉在椎体骨质内,不进入椎间隙,具有较强的稳定性。
总之,零切迹椎间融合器具有切口小,操作简单,生物力学稳定性良好,减少邻近阶段退变发生率等特点,因此具有颈椎前路钢板及椎间 融合器联合应用的优势。本病例中采用零切迹椎间融合器,患者术后吞咽不适感明显减少,食管**少,患者满意度提高。同时内固定物固定牢靠,未见松动、移位,脊髓功能获不同程度改善。
参考文献:
1、徐刚, 刘俊山. 无骨折脱位型颈髓损伤的手术治疗[J]. 中国临床实用医学, 2010, 04(4):187-188;
2、邓幼文, 吕国华, 王冰,等. 无骨折脱位型颈脊髓损伤的手术策略[J]. 中国脊柱脊髓杂志, 2006(6).129-131。
无骨折脱位型颈髓损伤是指病人外伤后存在颈髓损伤表现,但放射学检查并无颈椎骨折、脱位,属于颈髓损伤的特殊类型。1948年,Talor首次报道了部分病人颈椎过伸损伤后出现脊髓损伤表现。后来学者发现本病与颈椎退变等导致的颈椎管有效容积减少有关,目前关于本病的发病机制、治疗策略仍有争议。现在我们通过一例患者,来了解下整体的治疗思路。
病例回顾:
患者,60岁,明确的外伤史。以“颈部肿痛、活动受限伴四肢麻木、无力7小时”为主诉入院。自受伤以来神清,纳食正常,导尿管在位通畅,大便未解。
查体:颈围保护外观,颈椎生理曲度存在,颈椎屈、伸、旋转活动受限,颈部棘突及颈前区压痛;双侧耸肩正常,双侧三角肌肌力2级,双侧肱二头肌肌力:左侧3级,右侧3级;双侧肱三肌肌力:左侧1级,右侧1级。肘关节平面以下肌力为0级。双侧肱二头肌、肱三头肌腱反射消失,双侧桡骨膜反射消失,双侧霍夫曼征阴性。平**以下皮肤痛觉消失、浅触觉减退、位置觉存在;双下肢肌力0级。双侧腹壁反射消失,提睾反射、海绵体反射及**括约肌反射消失。双下肢膝腱反射活跃、双跟腱反射存在,巴氏征、戈登征、踝阵挛、髌阵挛等病理征均未引出。
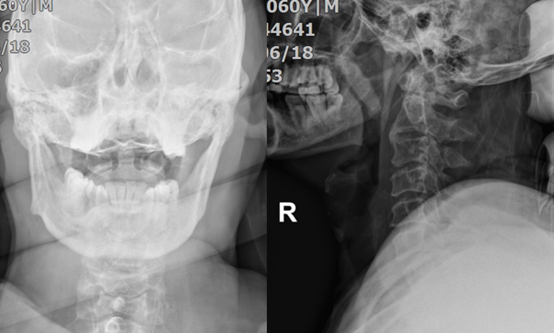
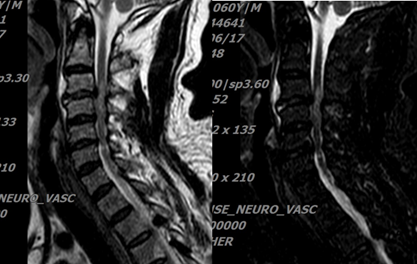
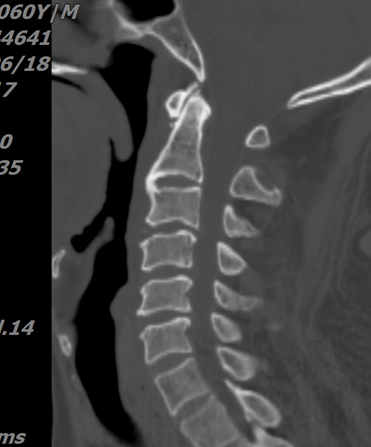
主要的辅助检查(图1-3):颈椎正侧位+张口位:未见明显颈椎骨折及脱位。颈椎MRI:1、颈脊髓损伤;2、C3/4急性椎间盘损伤伴前纵韧带损伤。头颅MRI:未见明显异常。颈椎CT:未见明显颈椎骨折及脱位。

图1:颈椎的张口位及侧位片

图2:颈椎MRI检查。

图3:颈椎CT检查。
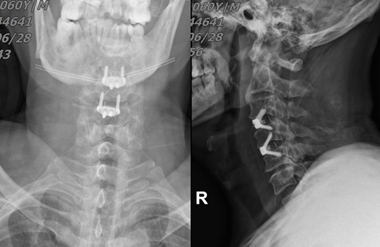
入院后完善相关检查,排除手术禁忌症,在全麻下行颈前路C3/4,C4/5椎间减压植骨融合术。术中见C3/4阶段前纵韧带断裂,周围组织水肿,C3/4椎体不稳,伴C3/4椎间盘突出,髓核游离。术后予抗头孢唑林钠感染、奥美拉唑护胃、七叶皂苷钠消肿、凯纷止痛、葡萄糖水补液、营养支持等,术后配合中频脉冲电疗促进神经功能恢复,下肢气压治疗,防止下肢静脉血栓形成。术后复查见图4。

图4,术后复查片。
受伤机制: 一般认为颈椎退行性变、发育异常是发病基础,外伤仅是诱因。损伤机制可归纳为两大类:颈髓一过性受损和急性颈椎间盘破裂持续压迫颈髓。如伤前颈椎有基础病变导致颈椎管局部有效容积减小,当遭受外力冲击时,即便不足以引起韧带 撕裂、骨折、脱位,但由于应力集中,剪切力能迫使颈椎瞬间小幅度移位,造成颈髓急性损伤后弹性复位,故放射学检查无归责阶段,但MRI中常有突出的椎间盘、骨赘、OPLL等与颈髓T2高信号损伤处齐平。
具体过程可以这样理解:当颈椎遭受过伸过曲、挥鞭样或直接外力时,颈椎间盘向后突出,增生肥厚的黄初带发生皱褶,使颈脊髓所处空间进一步减小而受到损伤,特别是发生颈椎过伸性外力时,颈椎间盘向椎管内突出的趋势和程度更大。外力造成脊髓损伤后,营养脊髓的血管损伤,导致脊髓微血管循环障碍,出现血栓,而脊髓损伤后脊髓水肿进一步加重这种微循环障碍,使脊髓周围静脉回流受阻,脊髓内压力增高,**脊髓营养的血管进一步损伤,出现一系列恶性循环。
本病例中病人伤前存在颈椎间盘突出基础病,因为过伸损伤机制,导致急性椎间盘损伤,向后压迫脊髓,从CT片子可以看到C2-3椎体之间前缘已经融合,所以应力集中在C3/4 ,造成前纵韧带断裂。T2加权像为高信号,伤前所受暴力程度不等,这也印证了该观点。
影像学方面: 常规X线检查可发现该类病人存在颈椎曲度变直甚至反弓、颈椎管狭窄、OPLL、椎体或钩椎关节边缘骨赘、畸形等,过伸位、过屈位X线可显示是否存在颈椎失稳。该患者术前X线颈椎变直,增生退变明显。 CT检查可显示颈椎间盘突出、OPLL、黄韧带肥厚、骨赘形成、椎管容积欠缺等改变,CT影像三维重建可更加直观展现病变范围,有助于手术入路的设计。
MRI对本病的诊断价值最高,不仅能观察到颈髓压迫、椎管有效容积、椎间盘损伤、椎管内出血、韧带损伤断裂等,早期还可了解颈髓内病变,如水肿、 血肿、挫伤等。颈髓T2加权像上出现高信号要考虑颈髓损伤。 MRI T2加权像上脊髓信号的改变临床上常作为诊断脊髓损伤的主要依据。脊髓水肿、出血、炎症反应、脊髓坏死软化及胶质细胞增生等病理改变均可以通过脊髓信号变化加以反应。脊髓水肿而无小出血点时,T2加权像为高信号,若髓内有较大局灶性出血时,T2 加权像呈低信号改变。脊髓水肿时蛋白与水结合增多,故在T1加权像可呈正常强度信号或条状及灶性略低信号区,而T2加权像上则呈 高强度信号;一旦脊髓出现软化或囊性变后T1加权像上会呈高信号,而T2加权像上则呈低信号改变。 该患者脂肪抑制像可以明显看到脊髓信号改变,可以明确责任阶段。
治疗上保守和手术
保守治疗观点:倾向保守治疗者认为,本病损伤多为不完全性,静态稳定仍在,短时间内颈部制动,并配合脱水剂、大剂量激素冲击、神经节苷脂等可不同程度减少颈髓继发损伤,但易进入 “平台期”,后期效果不佳。而且目前指南上也没有明确推荐大剂量的激素冲击,神经节苷脂使用过程中也有其他风险。 保守治疗只是在脊髓损伤,早期通过脱水、激素等药物的应用,相对减轻了脊髓损伤的程度,而并未从根本上解除脊髓损伤的致病因素,因此,保守治疗无骨折脱位型颈脊髓损伤后期存在恢复过程中“ 平台期”甚至倒退现象。
手术治疗目前是主流,手术是解除脊髓压迫,降低脊髓损伤的程度,最大限度地为脊髓功能的恢复提供机会和环境。虽然手术策略不一,但疗效并无太大差异,可能是因为多数人选择手术入路和时机时遵循了一些共同原则。
文献表明:前路手术包括ACDF、ACCF等,可直接减压椎管前致压物,适合下列情况:①单阶段椎间盘突出、椎体不稳;②多阶段孤立OPLL;③致压物在椎间盘水平;④局灶、短阶段或混合型OPLL(≤2阶段); ⑤椎间盘游离在椎体后 后路手术包括单开门、**门、椎板切除侧块、螺钉内固定等,对椎管骚扰小,固定相对简单,适合黄韧带肥厚骨化、长阶段OPLL并颈椎K线阳性、发育性椎管狭窄、多阶段椎间盘突出等病人。后路手术可有多种作用:①直接解除椎管后方压迫;②间接减轻椎管前方压迫; ③前方受压颈髓向后移动,颈髓表面动静脉张力减少,颈髓内血供改善,阻断“缺血-损伤-缺血”恶性循环。前后路联合手术一般用于:①颈椎失稳合并 椎管狭窄;②颈椎反曲、 K线阴性、椎间盘突出较大的病人。结合前、后路优势,完成减压、重建稳定利于颈脊髓康复。
该病例入院常规予激素抗炎、甘露醇消肿脱水,枕颌带牵引,完善术前检查,入院后2天左右行手术治疗。我们采用颈前路手术,主要考虑压迫主要是椎间盘突出引起的,同时采用损伤较小的颈椎前路零切迹椎间融合器。 颈椎前路零切迹椎间融合器是一种具有支撑、固定及融合功能的新型材料,同时具备椎间融合器和前路固定钢板的优点。颈椎前路零切迹椎间融合手术具有切口小,只需要处理椎间隙处前纵韧带,减少邻近阶段韧带及椎间盘损伤继发退变的风险。零切迹椎间融合器具有良好组织相容性,生物性能稳定,可透X线检查,方便术后随访。零切迹融合器植入后被包容在椎间隙内,不超过椎体前缘,做到与食管无接触,对食管无**,减少了颈前路最常见并发症术后吞咽不适的发生。其安装较简单,上下各有两处固定锁定钉道,头端锁定钉在外,尾端锁定钉在内,可以实现上下多阶段融合固定,螺钉拧入时,可保证螺钉在椎体骨质内,不进入椎间隙,具有较强的稳定性。
总之,零切迹椎间融合器具有切口小,操作简单,生物力学稳定性良好,减少邻近阶段退变发生率等特点,因此具有颈椎前路钢板及椎间 融合器联合应用的优势。本病例中采用零切迹椎间融合器,患者术后吞咽不适感明显减少,食管**少,患者满意度提高。同时内固定物固定牢靠,未见松动、移位,脊髓功能获不同程度改善。
参考文献:
1、徐刚, 刘俊山. 无骨折脱位型颈髓损伤的手术治疗[J]. 中国临床实用医学, 2010, 04(4):187-188;
2、邓幼文, 吕国华, 王冰,等. 无骨折脱位型颈脊髓损伤的手术策略[J]. 中国脊柱脊髓杂志, 2006(6).129-131。
版权声明:
本站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。
本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。
本站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。
本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。





